心機能の評価項目は無数にありますが、その中でも左室の動きは関心が高いです。
左心室の収縮能力を見る、左室駆出率(LVEF;left ventricular ejection fraction)は循環器内科以外でも重要な項目です。
左室という言葉がなくても、普通『EF』というだけでも左室を指します。
ちなみに駆出率とは、左室が拡張と収縮することで、どれくらいの割合の血液が外に押しだされたか、という意味です。

つまり、左室の拡張期の容積と収縮期の容積の2つが分かれば、EFを計算することが出来ます。
厳密には拡張期の最も左室が大きくなったとき(拡張末期容積)と、収縮期の最も左室が縮んだとき(収縮末期容積)が大事になります。
通常は収縮しても、左室の中身はゼロにはならないので、EFは55%~80%くらいが正常範囲となります。
このEFの計測は心エコー、MRI、シンチグラフィなどで可能ですが、もちろん侵襲が少なくて簡便に出来るという点で心エコーを確認する頻度が多いと思います。
心エコーでのEF計測は主に
- Teichholz法
- Modified Simpson法
- 目算
の3通りがあります。
どのようなものか、順番に話したいと思います。
Teichholz法
まず、読めないですよね。
ドイツ語なので『タィクホルツ』と呼ぶんだと思いますが、英語風に『ティーショルズ』と言う人もいます。
循環器内科医も読み方はわからないので、好きに呼んでもらえば良いです。
これは左室を球体に近い構造と考え、直径から内腔の容積を計算します。
正確には楕円体ですが、球の体積を求めると考えた方が分かりやすいです。
ここで使う直径として計測するのは
- 左室拡張末期径(LVDd)
- 左室収縮末期径(LVDs)
この二つのみです。
『末期』とは、見た目に一番伸び縮みした時と考えて下さい。心エコーではこのように計測します。


実際に計測するときには
①2画面に分割して拡張期と収縮期を並べる
②拡張期の方で、中隔の壁厚、拡張末期径、後壁の壁厚を連続に測る
のですが、エコーの機種によって計測するボタンが色々なので、細かくは割愛します。
“直径”を測ることが出来たら、そのまま球の体積を求めればEFを算出できますが、実際には楕円体なので、計算式はこのようになります。
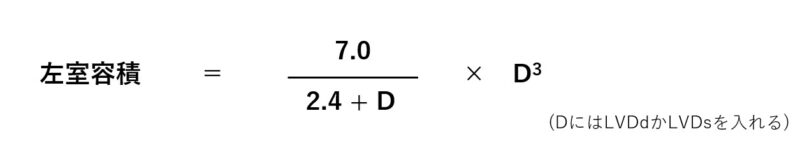
これで拡張期と収縮期のそれぞれの容積を計算でき、EFが求められます。
Teichholz法は直線距離を測るだけで簡便なのですが、欠点もあります。
①局所壁運動異常
②心室瘤
など綺麗な楕円体から外れる構造の場合、正確なEFからズレてしまいます。
例えば陳旧性心筋梗塞で心尖部だけ動きが悪い人の場合、この計算式には心尖部の状態は反映されておらず、全くアテになりません。
逆に拡張型心筋症で全体的に同じように動きが悪い人は大丈夫です。
また心エコーでの計測に共通することですが、綺麗に描出できないと計測誤差が大きくなってしまう問題があります。
Modified Simpson法
拡張期と収縮期の左室の容積を求めればEFを算出できます。
Modified Simpson法では、左室内に20個の“ディスク”が積み上がったものと近似します。
ディスクって何?となると思いますが、小さな円柱がいっぱい積んであるイメージです。
4腔像で左室の内膜をトレースすると、機械が勝手に20等分して計算してくれます。

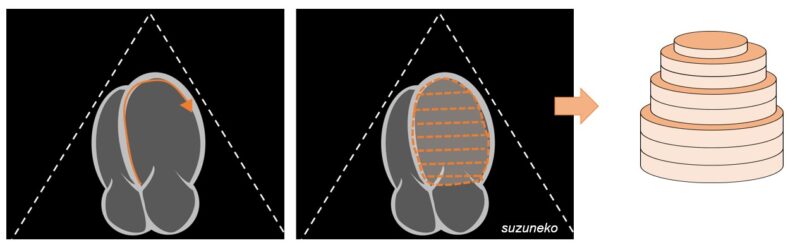
これを拡張期と収縮期の両方で計算すると、EFを求められます。
実際には左室は楕円体と考えるので、一方向の径だけ測るのではなく、4腔像と2腔像の2つのビューで、拡張期と収縮期のそれぞれの内膜をトレースするので、4回計測することになります。
Modified Simpson法では、局所壁運動異常や心室瘤などの構造の問題があっても、かなり正確に近いEFが計算できます。
そのため、ガイドラインでもこちらの計測方法が推奨されています。
一方で、計測に少し時間がかかるので、救急診療や毎日のベッドサイド心エコーには向きません。
余談ですが、ベッドサイドでは4腔像だけ計測する“時短”もしばしば行います。
目算
計測には正確性や手間の問題があるので、パッと見た目で判断しようという話です。
visual (estimated) EF
eye-ball EF
などと言います。
日本語で『見た目のEF』と書くとちょっとダサいので英語で書いた方がいいかもしれません。
心エコーの経験が豊富な人でないと難しいと思われるかもしれませんが、過去の研究では見た目のLVEFや局所壁運動異常は、レジデントと循環器内科医で8割くらい一致すると言われています。
初学者でも短時間のトレーニングで劇的に精度が上がる研究も多数あります。
実は見た目からEFを推定することは、それほど難しいテクニックではないのです。
特に循環器内科以外の人は、研修医や内科ローテのうちに循環器内科医や検査技師に教わると、その後の診療に生かせると思います。
実際には細かいEFまで判断する必要はなく、
- 正常 55%以上
- 少し悪い 30~55%
- 悪い 30%以下
この3つのどれかな?くらい分かれば十分でしょう。
勿論、本来はLVEFは40%を切るとHFrEF(左室収縮の低下した心不全)として分類されて、内服薬など治療戦略が大きく変わるのですが、50%と40%の区別は難しく、緊急対応の参考にするのであれば正常と高度低下(30%以下)の境目を認識できれば合格点と考えます。
例えば、心房細動に対するワソラン投与の話を以前にしました。
ワソランはLVEFが40%を切ると禁忌になりますが、非専門医がギリギリを攻める使い方は危ないので、EFが正常なら使う、くらいの気持ちのが安全だと思います。
まとめ
心エコーでのEFの計測方法について、代表的な3つの方法を説明しました。
実際には、多くの臨床の場面(ベッドサイド)では見た目のEFの評価で十分で、Teichholz法やmodified Simpson法は検査室での心エコーのレポートを見るときに参考になるかと思います。
Modified Simpson法が理想的な計測方法ですが手間がかかるので、左室の動きが全体的に同じくらいだと(正常も含めて)、Teichholz法だけでも十分だと思います。
以上です、最後まで読んでいただきありがとうございました。
◆参考文献
2021年改訂版 循環器超音波検査の適応と判読ガイドライン
Fatemeh Rasooli et al. Comparison of Emergency Echocardiographic Results between Cardiologists and an Emergency Medicine Resident in Acute Coronary Syndrome. Arch Acad Emerg Med. 2021.




コメント